Conţinut
- Ce se întâmplă în timpul PSVT?
- Ce cauzează PSVT?
- Care sunt simptomele PSVT?
- Cum este diagnosticat PSVT?
- Cum se tratează PSVT?
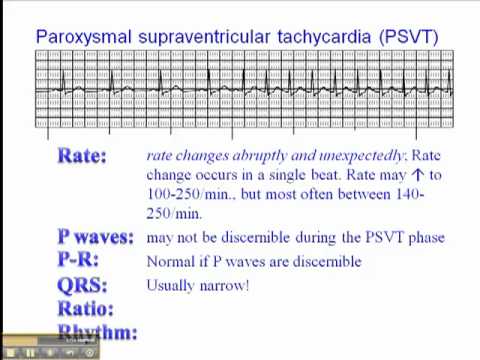
Tahicardia supraventriculară paroxistică (PSVT) este un tip de ritm cardiac anormal sau aritmie. Apare atunci când se dezvoltă un ritm de scurtcircuit în camera superioară a inimii. Acest lucru are ca rezultat o bătăi cardiace regulate, dar rapide, care începe și se oprește brusc.
Ce se întâmplă în timpul PSVT?
Un ritm normal al inimii începe cu un impuls electric de la capul sinusale, o zonă mică în atriul drept al inimii (camera superioară).PSVT apare din cauza unui scurtcircuit - o cale electrică anormală formată din celule cardiace - care permite electricității să se deplaseze într-un cerc și să repete semnalul mereu. Ca rezultat, camerele se contractă rapid, ceea ce poate afecta funcția inimii și poate provoca simptome precum amețeală sau dificultăți de respirație.
Ce cauzează PSVT?
Scurtcircuitul este cauzat de una din cele trei condiții și va avea o locație și un comportament diferit în funcție de cauză.
Tahicardie reintroducătoare nodulară atrioventriculară (AVNRT)
Tahicardia cu reintrare nodală atrioventriculară (AVNRT) este cea mai frecventă cauză a PSVT. Apare atunci când există o mică cale suplimentară în sau în apropierea Nod AV - „poarta” care trimite electricitatea din camerele superioare (atriile) către camerele inferioare (ventriculele). Un impuls electric care pătrunde pe această cale va circula rapid, provocând o bătăi rapide ale inimii (paroxistice) atât în atrii, cât și în ventriculi. AVNRT nu este o aritmie care pune viața în pericol, dar poate provoca simptome precum amețeală sau sincopă (leșin).
Sindromul Wolff-Parkinson-White (WPW)
Sindromul Wolff-Parkinson-White apare atunci când o fibră musculară suplimentară conectează camerele superioare și inferioare ale inimii. În inimile normale, singura conexiune dintre camerele superioare și inferioare este nodul AV - semnalul electric trece din atrii, prin nodul AV și se termină în ventricule. Prezența acestei căi suplimentare poate încuraja o aritmie de „scurtcircuit” cunoscută sub numele de tahicardie alternativă atrioventriculară (AVRT). Simptomele AVRT variază foarte mult de la cursele cardiace ușoare până la sincopa. Datorită riscului crescut de deces subit cardiac, persoanelor cu sindrom Wolfe-Parkinson White li se recomandă să ablați ablația curativă a cateterului.
Sindromul Wolff-Parkinson-White este congenital, dezvoltându-se în uter. Deși prezente de la naștere, tahicardiile (bătăile rapide ale inimii) care rezultă din conexiunea electrică anormală durează adesea ani sau zeci de ani înainte ca acestea să devină o problemă.
Tahicardie atrială
Tahicardia atrială este responsabilă pentru aproximativ 5% din PSVT. Apare atunci când un impuls electric trage rapid dintr-un loc în afara nodului sinusal și înconjoară atriile, adesea din cauza unui scurtcircuit.
Care sunt simptomele PSVT?
PSVT este adesea diagnosticat greșit ca un atac de panică. Simptomele includ:
Un ritm cardiac obișnuit, dar rapid, de 120 până la 230 de bătăi pe minut, care începe și se oprește brusc
Palpitații (senzație de fluturare în piept)
Slăbiciune sau oboseală
Amețeli sau amețeli
Leșin (sincopă)
Dureri în piept
Cum este diagnosticat PSVT?
Medicii suspectează adesea PSVT după un istoric medical atent și revizuirea unei electrocardiograme cu 12 plumburi (ECG sau EKG). Dar, deoarece PSVT este paroxistic (ocazional și brusc), un ECG de birou poate părea normal. Pentru a „prinde” un episod, medicul dumneavoastră vă poate oferi un monitor ECG de purtat acasă, care vă va înregistra ritmul cardiac în timp. Acestea includ:
Monitor Holter: un ECG portabil pe care îl purtați continuu timp de una până la șapte zile pentru a vă înregistra ritmurile inimii în timp
Monitor de evenimente: un ECG portabil pe care îl purtați timp de una sau două luni, care înregistrează numai atunci când este declanșat de un ritm cardiac anormal sau când îl activați manual
Monitor implantabil: un mic monitor de evenimente inserat sub piele, purtat de câțiva ani pentru a înregistra evenimente care au loc rareori
Cu toate acestea, testul final al PSVT este un studiu electrofiziologic (EP). Acest test nu numai că diagnostichează starea, ci identifică și cauza precisă. Un studiu diagnostic EP se face întotdeauna înainte de ablația cateterului, de obicei ca parte a aceleiași proceduri. Cu pacientul sub sedare ușoară, mai multe fire înguste și flexibile sunt filetate printr-o venă către inima ta. Sârmele fine din interiorul cateterului pot ajuta la identificarea oricăror zone din afara nodului sinusal care produc semnale electrice, apoi le îndepărtează folosind ablația cateterului.
Cum se tratează PSVT?
Manevra Valsalva: La mulți pacienți, episodul de tahicardie poate fi oprit prin ridicarea sau frecarea arterei carotide.
Medicamente: Sunt disponibile diferite tipuri de medicamente, care variază în frecvență, efecte secundare, riscuri și eficacitate. Deoarece PSVT nu se rezolvă de la sine, medicamentele ar fi luate pentru o viață.
Ablația cateterului: Această procedură ambulatorie este utilizată pentru a trata sau vindeca multe tipuri de aritmie cardiacă, inclusiv PSVT. Ablația cateterului este o tehnică matură despre care se știe că este sigură și eficientă. Prin urmare, este considerată o terapie de primă linie pentru PSVT. Este adesea rezonabil să mergeți direct la ablația cateterului, mai degrabă decât să încercați mai întâi un medicament.
Aflați mai multe despre aritmii sau vizitați serviciul de electrofiziologie și aritmie Johns Hopkins.