
Conţinut
Adenocarcinomul pulmonar este o formă de cancer pulmonar cu celule mici (NSCLC), cel mai frecvent tip de cancer pulmonar. NSCLC reprezintă 80% din afecțiunile maligne pulmonare și, dintre acestea, aproximativ 50% sunt adenocarcinoame. Astăzi, adenocarcinomul este cea mai frecventă formă de cancer pulmonar la femei, asiatici și la persoanele sub 45 de ani, și poate afecta chiar și nefumătorii care nu am fumat niciodată o țigară.În timp ce rata adenocarcinomului a scăzut la bărbați și a scăzut la femei, numărul continuă să crească la femeile tinere, care nu fumează, iar cercetătorii nu sunt pe deplin siguri de ce. Se crede în mare măsură că genetica, fumul pasiv și expunerea la radon în casă sunt factori care contribuie. Din păcate, cercetările privind cauzele posibile lipsesc, probabil parțial din cauza faptului că cancerul pulmonar este considerat în mare măsură o „boală a fumătorului”.
De ce cancerul pulmonar crește la fumătorii care nu fumează niciodată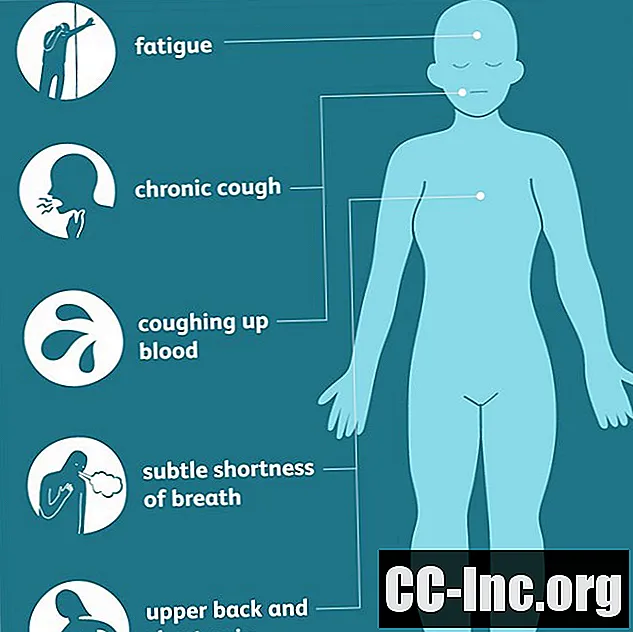
Simptomele adenocarcinomului pulmonar
Adenocarcinoamele pulmonare încep de obicei în țesuturile din apropierea porțiunii externe a plămânilor și pot fi acolo mult timp înainte de apariția simptomelor. Când apar în cele din urmă, semnele sunt adesea mai puțin evidente decât alte forme de cancer pulmonar, manifestându-se cu tuse cronică și spută sângeroasă doar în stadiile ulterioare, mai avansate ale bolii.
Din această cauză, unele dintre simptomele timpurii mai generalizate (cum ar fi oboseala, dificultăți de respirație subtile sau dureri superioare de spate și piept) pot fi ratate sau atribuite altor cauze. Ca urmare, diagnosticele sunt adesea întârziate, în special în rândul tinerilor și nefumătorilor care nu au considerat niciodată cancerul o posibilitate sau o amenințare.
Simptomele cancerului pulmonar la nefumătoriCauze
Ca și în cazul tuturor cazurilor de cancer, cauza adenocarcinomului pulmonar rămâne în mare parte necunoscută. Cercetările sugerează cu tărie că factorii genetici, de mediu și de stil de viață joacă un rol în apariția, riscul și severitatea bolii.
Genetica
Fiind unul dintre cele trei subtipuri de NSCLC, se crede că adenocarcinomul pulmonar este asociat cu anumite mutații genetice care pot predispune o persoană la boală.
Acestea includ o mutație a genei receptorului factorului de creștere epidermic (EGFR), care oferă organismului instrucțiuni cu privire la modul de fabricare a proteinelor structurale și reglează viteza cu care apare. Există cel puțin 10 mutații cunoscute care pot afecta gena și pot determina celulele să se replice anormal și scăpate de sub control.
Mutațiile EGFR sunt mai frecvent asociate cu adenocarcinoame de grad scăzut până la mediu mai puțin agresive.
Alte mutații asociate cu adenocarcinomul pulmonar includ cele care afectează gena sarcomului Kirsten de șobolan (KRAS). La fel ca EGFR, KRAS reglează, de asemenea, creșterea celulelor, maturarea și moartea; mutațiile sunt observate în 20% până la 40% din cazurile de adenocarcinom pulmonar.
Cu toate acestea, persoanele ale căror tumori prezintă mutații KRAS au de obicei un prognostic slab. Chiar dacă cancerul răspunde bine la chimioterapia inițială, boala revine aproape invariabil.
Mutațiile asociate adenocarcinomului sunt uneori transmise de la părinte la copil. O recenzie din 2017 în jurnal Scrisori oncologice sugerează că a avea un părinte sau un frate cu cancer pulmonar crește riscul de boală cu 50% comparativ cu persoanele fără antecedente familiale.
Alte mutații pot apărea spontan; oamenii de știință nu sunt siguri de ce.
Preocupări de sănătate și stil de viață
Genetica joacă doar un rol în riscul de adenocarcinom pulmonar. Alți factori contribuie semnificativ, dintre care nu în ultimul rând este fumatul de tutun.
Conform studiului de lungă durată al sănătății asistenților medicali, persoanele care au fumat timp de 30 până la 40 de ani au o probabilitate de două ori mai mare de a dezvolta adenocarcinom pulmonar decât cele care nu au fumat niciodată. Riscul este în continuare dublat dacă ați fumat mai mult de 40 de ani.
Expunerea la fum pasiv crește și riscul.
Alți factori care vă expun riscului de adenocarcinom pulmonar includ:
- Poluarea aerului, inclusiv funingine și gaze de eșapament
- Expunerea la radon în casă
- Expunerea profesională la agenți cancerigeni, cum ar fi azbestul sau arsenul
- Antecedente de boli pulmonare, inclusiv boli pulmonare obstructive cronice (BPOC) și tuberculoză severă (TB)
Acești factori de risc, precum și alți factori de risc, care nu sunt legați de fumat, reprezintă de ce 20% din cazurile de cancer pulmonar apar la persoanele care nu au fumat niciodată o țigară în viața lor.
Cauze și factori de risc ai cancerului pulmonar cu celule miciDiagnostic
Cancerul pulmonar este adesea detectat pentru prima dată când se observă anomalii pe o raze X, de obicei sub forma unei umbre slab definite. În timp ce este dureros, constatarea oferă cel puțin oportunitatea unui diagnostic precoce.
În până la 25% din cazurile de cancer pulmonar, o radiografie toracică nu va detecta nereguli și va returna un diagnostic perfect „normal”.
Dacă se suspectează cancer, pot fi utilizate alte diagnostice mai sensibile, inclusiv:
- Tomografie computerizată (CT), o scanare toracică care poate detecta anomalii mult mai mici decât o radiografie toracică
- Imagistica prin rezonanță magnetică (RMN), care utilizează câmpuri magnetice pentru a reda imagini
- Bronhoscopie, o procedură în care un obiect flexibil este introdus în gât pentru o examinare vizuală a căilor respiratorii mari din plămâni
- Tomografie cu emisie de pozitroni (scanare PET), care poate vizualiza zone de hiperactivitate metabolică (cum ar putea să se întâmple cu celulele canceroase)
Dacă există vreo îngrijorare persistentă după o radiografie toracică, ar trebui comandate astfel de studii suplimentare.
Citologia sputei, în care se evaluează un eșantion de salivă și mucus tuse, poate fi de asemenea utilizată, dar aceasta este considerată mai puțin utilă în diagnosticarea cancerului precoce.
În funcție de rezultate, medicul dumneavoastră poate dori să obțină o probă de țesut pulmonar pentru a confirma diagnosticul. În plus față de biopsiile mai invazive ale țesuturilor pulmonare, un nou test de sânge numit biopsie lichidă poate fi capabil să urmărească anomalii genetice specifice în celulele cancerului pulmonar, cum ar fi mutațiile EGFR.
Cum este diagnosticat cancerul pulmonar cu celule miciProfilarea genetică
Unul dintre cele mai interesante progrese în oncologie a fost utilizarea testării genetice pentru profilarea celulelor canceroase. Procedând astfel, medicii pot selecta tratamente capabile să vizeze acele variații genetice specifice.
Orientările actuale recomandă ca tuturor persoanelor cu adenocarcinom pulmonar avansat să li se efectueze imunohistochimie PD-L1 (PH-L1 IHC). Acest test genetic profilează cancerul și ajută la prezicerea eficacității potențiale a unuia dintre cele patru medicamente imunoterapice aprobate pentru tratamentul bolii.
Acestea fiind spuse, testarea PD-L1 este departe de a fi perfectă în prezicerea cine va răspunde sau nu la aceste medicamente. Alte teste, cum ar fi sarcina mutației tumorale (numărul de mutații prezente într-o tumoare) pot ajuta la identificarea celor care vor beneficia cel mai mult de aceste noi terapii vizate.
Revizuirea testelor moleculare și PD-L1 este unul dintre cei mai importanți pași atunci când este diagnosticat pentru prima dată cu adenocarcinom pulmonar avansat. Sunt disponibile tratamente specifice nu numai pentru cei cu mutații EGFR, ci și pentru alte mutații tratabile, cum ar fi BRAF, ERBB2, rearanjări ALK, ROS1 rearanjamente și altele.
O prezentare generală a testării genetice pentru cancerul pulmonarStadiul cancerului
Odată confirmat diagnosticul de cancer, medicul va pune în scenă boala pe baza unei serii de teste standard. Scopul stadializării este de a determina cât de avansat este cancerul pulmonar și în ce măsură s-a răspândit (metastazat).
Stadializarea ajută la direcționarea tratamentului într-un mod mai adecvat, astfel încât o afecțiune malignă să nu fie nici subtratată (afectând rezultatele), nici supra-tratată (provocând efecte secundare inutile).
Dacă se ia în considerare un caz cancer pulmonar ocult, înseamnă că celulele canceroase se găsesc în spută, dar o tumoare pulmonară nu poate fi găsită prin studii imagistice. Etapa 0 înseamnă că cancerul este limitat la căptușeala căilor respiratorii și nu este încă invaziv.
Dincolo de aceasta, există patru etape care sunt definite după cum urmează. Acești termeni vor fi utilizați atunci când se discută opțiunile de tratament.
| Clasificare | Etapă (e) corespunzătoare | Opțiuni de tratament |
|---|---|---|
| Cancer pulmonar în stadiu incipient | • Etapa 1: localizată și nu se răspândește la niciun ganglion limfatic • Etapa 2: Răspândirea la ganglionii limfatici, căptușeala plămânilor sau pasajele lor majore | Potențial vindecabil cu intervenția chirurgicală |
| Cancer pulmonar local avansat | Etapa 3A: Se răspândește la ganglionii limfatici de pe aceeași parte a corpului cu tumora, dar nu și în regiunile îndepărtate | Este posibilă o intervenție chirurgicală; tratament adjuvant cu chimioterapie și radioterapie necesară de obicei |
| Cancer pulmonar avansat | • Etapa 3B: Răspândirea ganglionilor limfatici îndepărtați sau invazia altor structuri din piept • Etapa 4: Se răspândește către celălalt plămân, o altă regiune a corpului sau fluidul din jurul plămânului sau inimii | Tratamentele non-chirurgicale sunt cele mai bune. Toate, cu excepția câtorva cazuri rare, sunt considerate inoperabile. |
O prezentare generală a etapelor cancerului pulmonarTratament
În funcție de stadiul bolii, tratamentul poate include o terapie sau o combinație.
- Interventie chirurgicala poate fi oferit în stadiile incipiente, fie singur, fie însoțit de chimioterapie și / sau radioterapie. Când are succes, intervenția chirurgicală oferă cele mai mari șanse de a vindeca cancerul pulmonar.
- Chimioterapie poate fi utilizat singur, în asociere cu radioterapia sau înainte sau după operație.
- Terapii vizate atacă mutațiile genetice specifice prin recunoașterea proteinelor specifice pe celulele canceroase și blocarea capacității lor de a se replica. Opțiunile includ Tarceva (erlotinib), Iressa (gefitinib), Gilotrif (afatinib), Xalkori (crizotinib), Zykadia (ceritinib), Alecnensa (alectinib) și Tagrisso (osimertinib). Mai multe sunt în curs de investigație clinică.
- Terapie cu radiatii poate fi utilizat fie pentru tratarea cancerului, fie pentru controlul simptomelor la cei cu cancer metastatic. Forme mai vizate de radiații (radioterapia stereotactică a corpului (SBRT), terapia cu protoni) pot fi utilizate pentru cancerele mai mici pe care intervenția chirurgicală nu le poate atinge. SBRT este acum utilizat și pentru tratarea metastazelor cerebrale și a altor metastaze la persoanele cu cancer pulmonar, dacă sunt prezente doar câteva.
- Imunoterapie are ca scop valorificarea sistemului imunitar al organismului pentru combaterea cancerului. Opțiunile actuale includ Opdivo (nivolumab), Keytruda (pembrolizumab), Tecentriq (atezolizumab) și Imfinzi (durvalumab) pentru cancerul pulmonar în stadiul 3 și 4.
Terapiile vizate sunt mult mai puțin generalizate decât tratamentele de generație anterioară care atacau celulele sănătoase și nesănătoase, rezultând efecte secundare severe și chiar intolerabile. Studiile clinice sunt în curs de identificare a mutațiilor mai frecvente care pot fi vizate cu medicamente. Această zonă de tratament este încă la început și evoluează rapid.
Studiile clinice de terapii vizate și de altă natură oferă speranță celor în care tratamentele aprobate au eșuat sau provoacă reacții adverse severe. NCI recomandă persoanelor cu cancer pulmonar să ia în considerare participarea la un studiu clinic.
În trecut, probabilitatea ca un studiu clinic să facă diferența pentru o persoană cu cancer a fost mică, dar acest lucru se schimbă rapid, pe măsură ce sunt identificate ținte specifice din calea diviziunii celulare canceroase. Mulți oameni cu cancer pulmonar în stadiul 4 sunt în viață doar datorită participării lor la un studiu clinic.
În cele din urmă, mulți medici recomandă obținerea unei a doua opinii de la un alt specialist sau de la unul dintre centrele de tratament desemnate de Institutul Național al Cancerului (NCI) implicate activ în cercetarea cancerului pulmonar. Acest lucru vă poate ajuta să obțineți cele mai actualizate informații despre tratament și să puteți face o alegere în cunoștință de cauză.
Cum este tratat cancerul pulmonar cu celule miciUn cuvânt de la Verywell
Deoarece simptomele timpurii ale cancerului pulmonar sunt adesea dificil de observat, rata medie de supraviețuire pe cinci ani este de numai 18%. Pentru cei diagnosticați în primele etape, perspectivele sunt mult mai promițătoare.
Ceea ce evidențiază acest lucru este necesitatea unei mai mari conștientizări cu privire la simptomele nespecifice sau atipice ale cancerului pulmonar. De la sine, simptomele pot fi ușor de dor. Împreună, ei pot ridica un steag roșu care poate duce la un diagnostic precoce și la un tratament mai timpuriu și mai eficient.
10 cele mai bune spitale pentru cancer din SUA